Информация о беременности
26.07.2024
847
0
Важность прегравидарной подготовки; правильное питание и поведение во время беременности; полезное влияние беременности на организм женщины; вакцинация при беременности; понятие нормальных родов и другая полезная информация для беременных.
В преддверии Дня Защиты детей, в ОКПЦ состоялась торжественная выписка и регистрация новорождённых
Счастливая семья новорождённой Елизаветы на выписке из Областного перинатального центра
Поздравляем семью Тимченко — маму Юлю и папу Артёма — с рождением второго сына
Торжественная выписка мам с новорождёнными в День семьи, любви и верности в Областном перинатальном центре
В преддверии Дня Защиты детей, в ОКПЦ состоялась торжественная выписка и регистрация новорождённых
В преддверии Дня Защиты детей, в ОКПЦ состоялась торжественная выписка и регистрация новорождённых
В преддверии Дня Защиты детей, в ОКПЦ состоялась торжественная выписка и регистрация новорождённых
Счастливые родители замечательной двойни на выписке из Областного перинатального центра
Счастливые родители благодарят медиков дистанционного акушерского консультативного центра ОКПЦ за рождение дочери
Мама Диана с новорождённым сыном в компании своих близких на выписке из Областного перинатального центра
Содержание страницы:
для перехода к нужному разделу — кликните по стрелке
1. Как спланировать беременность. Важность прегравидарной подготовки
2. Понятие нормальной беременности, жалобы, характерные для нормальной беременности
3. Правильное питание и поведение во время беременности
4. Клинические симптомы, требующие незамедлительного обращения к врачу – акушеру-гинекологу
5. Необходимые исследования во время беременности
6. Приём витаминов и лекарственных препаратов во время беременности
7. Необходимость избегания факторов риска для профилактики осложнений во время беременности
8. Вакцинация во время беременности
9. Внутриутробное развитие ребёнка по неделям беременности
10. Полезное влияние беременности на организм женщины
11. Понятие нормальных родов
12. Показания к кесареву сечению
13. Обезболивание родов
14. Партнёрские роды
15. О лактации
16. Клинические рекомендации:
-
нормальная беременность
-
роды одноплодные (нормальные роды)
-
роды одноплодные, родоразрешение путём кесарева сечения
17. Анкета по репродуктивным установкам для пациенток репродуктивного возраста
18. Видеоматериалы (советы и рекомендации специалистов для начинающих родителей)
Как спланировать беременность. Важность прегравидарной подготовки
(необходимые обследования, лечение хронических заболеваний на этапе планирования беременности, принципы следования ЗОЖ)
Готовиться к беременности необходимо начинать не менее, чем за три месяца до зачатия.
Прегравидарная подготовка (ПП) необходима всем парам, планирующим беременность, но особое значение она приобретает при отягощённом репродуктивном анамнезе.
ПП признана эффективным методом снижения риска перинатальных осложнений. Обследование при подготовке к беременности направлено на выявление возможных заболеваний/состояний, которые могут негативно повлиять на течение гестации. Как правило, в ходе ПП назначают такие исследования, как:
-
клинический анализ крови;
-
определение группы крови и резус-фактора;
-
определение уровня глюкозы в плазме венозной крови или в капиллярной крови натощак;
-
определение антител к бледной трепонеме, антигенов и антител к ВИЧ-1 и -2, выявление HBsAg, антител к вирусу гепатита C и краснухи;
-
определение концентрации тиреотропного гормона;
-
общий анализ мочи;
-
микроскопическое исследование вагинального отделяемого с окраской по Граму, полимеразная цепная реакция для диагностики инфекций, передаваемых половым путём (ИППП), тест на вирус папилломы человека (ВПЧ) в возрасте 30-ти лет и старше, цитологическое исследование мазков с области экзоцервикса и из цервикального канала;
-
ультразвуковое исследование органов малого таза и молочных желёз;
-
консультация терапевта и стоматолога, другие специалисты — по показаниям!
В последние годы новым обязательным элементом ПП стала иммунизация против COVID-19.
Вагинозы и вагиниты, по всей вероятности, не препятствуют зачатию, хотя следует признать, что беременность, наступившая на фоне патологических выделений из половых путей, чаще протекает с осложнениями.
Присутствие ВПЧ в организме женщины может быть сопряжено с бесплодием, но в целом эти вирусы более опасны для плода, чем для фертильности. Ряд авторов полагают, что ВПЧ повышает частоту невынашивания беременности и преждевременных родов. Вирус может негативно влиять на процессы имплантации и плацентации.
Благоприятный исход беременности ассоциирован с низким разнообразием видового состава «репродуктивного микробиома» и доминированием представителей рода Lactobacillus. Таким образом, устранение дисбиотических нарушений — важный аспект ПП.
Важный элемент ПП — выявление и лечение хронического эндометрита и иных воспалительных заболеваний органов малого таза (ВЗОМТ) на этапе планирования гестации. Наличие ВЗОМТ в анамнезе — самостоятельный фактор риска бесплодия и внематочной беременности. Если зачатие произошло, перенесённые ранее ВЗОМТ повышают риск самопроизвольного аборта, внутриутробной инфекции и хориоамнионита, плацентарной недостаточности, преждевременных родов, инфекционно-воспалительных заболеваний и осложнений у матери и новорождённого.
Дотация фолатов — один из элементов ПП, поскольку их дефицит может быть ассоциирован с многочисленными врождёнными пороками развития и осложнениями гестации. Рекомендованная доза фолиевой кислоты для взрослых женщин без отягощённого анамнеза составляет 400 мкг/сут.
Учитывая, что вся территория Российской Федерации отнесена к зоне йододефицита, оправдана дополнительная дотация йода. В регионах, эндемичных по дефициту этого микроэлемента, в течение трёх мес. до зачатия рекомендовано назначать препараты йода (женщинам — в дозе 200 мкг/сут, мужчинам — 100 мкг/сут).
Условно здоровым женщинам, которым не показано рутинное определение уровня 25(ОН)D в сыворотке крови, рекомендован приём витамина D в профилактической дозе 800–2000 МЕ/сут.
Женщине, планирующей беременность, рекомендовано включать в рацион жирную рыбу (1 раз в неделю) либо принимать препараты с полиненасыщенными жирными кислотами.
Подготовка к будущему родительству именно пары — сложный, но крайне важный процесс.
Образ жизни будущих родителей в период планирования беременности
1. Отказ от вредных привычек. Будущим родителям рекомендовано отказаться от употребления алкоголя, курения; недопустимо употребление наркотических веществ.
2. Рациональное питание. Необходимо отказаться от «фаст-фуда», сухомятки. Желательно исключить из рациона полуфабрикаты. Кушать нужно регулярно 4-5 раз в день небольшими порциями, не переедать. В ежедневный рацион планирующей беременность женщины должно входить побольше свежих фруктов и овощей, зелени, молочных продуктов, особенно творога и кефира, зерновых. От консервов лучше отказаться вообще. Желательно ограничить количество легко усваиваемых углеводов и животных жиров, а также кофе.
3. Перед беременностью желательно нормализовать свой вес, поскольку и избыточный вес, и чрезмерная худоба отрицательно сказываются на способности женщины зачать и выносить малыша.
4. Физические нагрузки для подготовки к беременности. Дозированные аэробные (обогащающие организм кислородом) нагрузки полезны для здоровья, они повышают стрессоустойчивость организма, улучшают кровообращение, дыхание, насыщенность кислородом, что благоприятно для зачатия ребёнка. К таким нагрузкам относятся ходьба пешком (в том числе по беговой дорожке), плавание, велосипед, лыжи, коньки. Тренировка мышц брюшного пресса благоприятно скажутся на поддержании формы во время беременности и восстановление после родов, а также поможет благоприятному течению родов.
5. Мужчинам, планирующим зачатие, необходимо избегать длительного посещения бань, саун, не стоит длительно принимать ванну с горячей водой, носить тесное бельё, по возможности избегать перегрева, работы в горячем цеху.
6. Нормализовать сон и отдых. Будущим родителям важен непрерывный ночной сон в течение восьми часов в хорошо проветриваемом помещении. Ложиться спать желательно не позже 22:00.
7. Избегать стрессов перед беременностью. Избегать стрессовых ситуаций, учиться относиться спокойнее ко всему происходящему. Можно овладеть методиками релаксации, самовнушения, посетить психологические тренинги.
8. Контроль условий труда. Избегать работы, связанной с длительным стоянием или с излишней физической нагрузкой, работы в ночное время и работы, вызывающей усталость.
Понятие нормальной беременности.
Жалобы, характерные для нормальной беременности в каждом триместре
Нормальная беременность — одноплодная беременность плодом без генетической патологии или пороков развития, длящаяся 37–41 недель, протекающая без акушерских и перинатальных осложнений.
Жалобы, характерные для нормальной беременности
-
Тошнота и рвота наблюдаются в каждой 3-й беременности. При нормальной беременности рвота бывает не чаще 2-3-х раз в сутки, чаще натощак, и не нарушает общего состояния пациентки. В большинстве случаев тошнота и рвота проходят самостоятельно к 16–20 неделям беременности.
-
Масталгия является нормальным симптомом во время беременности, наблюдается у большинства женщин в I триместре беременности и связана с отёчностью и нагрубанием молочных желёз вследствие гормональных изменений.
-
Боль внизу живота во время беременности может быть нормальным явлением как, например, при натяжении связочного аппарата матки во время её роста (ноющие боли или внезапная колющая боль внизу живота) или при тренировочных схватках Брекстона-Хиггса после 20-й недели беременности (тянущие боли внизу живота, сопровождающиеся тонусом матки, длящиеся до минуты, не имеющие регулярного характера).
-
Изжога (гастроэзофагеальная рефлюксная болезнь) во время беременности наблюдается в 20–80% случаев. Чаще она развивается в III триместре беременности.
-
Запоры — наиболее распространённая патология кишечника при беременности, возникает в 30–40% наблюдений. Запоры связаны с нарушением пассажа по толстой кишке и характеризуются частотой стула менее трёх раз в неделю. Они сопровождаются хотя бы одним из следующих признаков: чувством неполного опорожнения кишечника, небольшим количеством и плотной консистенцией кала, натуживанием не менее четверти времени дефекации. Причинами развития запоров при беременности являются повышение концентрации прогестерона, снижение концентрации мотилина и изменение кровоснабжения и нейрогуморальной регуляции работы кишечника.
-
Примерно 8–10% женщин заболевают геморроем во время каждой беременности.
-
Варикозная болезнь развивается у 20–40% беременных женщин.
-
Влагалищные выделения без зуда, болезненности, неприятного запаха или дизурических явлений являются нормальным симптомом во время беременности и наблюдаются у большинства женщин.
-
Боль в спине во время беременности встречается с частотой 36–61%. Среди женщин с болью в спине у 47–60% боль впервые возникает на 5–7-м месяце беременности. Самой частой причиной возникновения боли в спине во время беременности является увеличение нагрузки на спину в связи с увеличением живота и смещением центра тяжести, и снижение тонуса мышц под влиянием релаксина.
-
Распространённость боли в лобке во время беременности составляет 0,03–3%, и возникает, как правило, на поздних сроках беременности.
-
Синдром запястного канала (карпальный туннельный синдром) во время беременности возникает в 21–62% случаев в результате сдавления срединного нерва в запястном канале, и характеризуется ощущением покалывания, жгучей болью, онемением руки, а также снижением чувствительности и моторной функции кисти.
-
Рвота более пяти раз в сутки.
-
Потеря массы тела более трёх кг за 1–1,5 недели.
-
Повышение артериального давления более 120/80 мм рт. ст.
-
Проблемы со зрением, такие как размытие или мигание перед глазами.
-
Сильная головная боль.
-
Боль внизу живота любого характера (ноющая, схваткообразная, колющая и др.).
-
Пигастральная боль (в области желудка).
-
Отёк лица, рук или ног.
-
Появление кровянистых или обильных жидких выделений из половых путей.
-
Лихорадка более 37,5°С.
-
Отсутствие или изменение шевелений плода на протяжении более 12-ти часов (после 20-й недели беременности).
Правильное питание и поведение во время беременности
Организация питания в перинатальный период направлена на поддержание здоровья женщины, обеспечение питания гармоничного развития малыша. Главный инструмент в достижении цели — ответственное отношение будущей мамы к своему ежедневному рациону. Неграмотное питание во время беременности оборачивается нутритивным дефицитом. Это приводит к возникновению внутриутробных патологий, осложнению гестации, повышает шансы на развитие у ребёнка аутоиммунных реакций, активацию неблагополучной генетики (наследственной предрасположенности к заболеваниям).
Причинами нутритивного дисбаланса в организме беременной женщины становятся:
-
дефицит и профицит калорий. Низкая энергетическая ценность рациона заставляет организм младенца включать механизм форсированного усвоения всего, что съедает мама. Нутригенетики утверждают, что привычка кушать всё подряд сохраняется после рождения, угрожая ожирением. На женском организме недостаток калорий отражается слабостью мышц маточной мускулатуры. Возникает опасность невынашивания плода. Избыток калорий приводит к набору лишнего веса, а это — нагрузка на суставы, сосуды, риск развития гестационного сахарного диабета, гипертонии, варикоза;
-
нехватка витаминов. Гиповитаминоз при беременности — прямая угроза жизни и здоровью ребёнка. Дефицит витаминов А, Е замедляет рост плода, провоцирует преждевременное родоразрешение. Недостаток В1, В9 вызывает дефекты развития нервной системы. Недобор витамина D — причина неонатального рахита, нарушения зрения. Следствием гиповитаминоза В2 становятся пороки сердца, расщепление твёрдого нёба, деформация рук и ног новорождённого.
-
недостаток минеральных веществ. Микроэлементы участвуют в эмбриональном развитии не меньше, чем витамины. Дефицит меди приводит к снижению иммунного статуса у мамы и ребёнка, кальция, фосфора — к деминерализации костной ткани плода, йода — к задержке нервно-психического развития малыша, железа — к железодефицитной анемии у беременной, угрозе выкидыша, магния — к преждевременным родам, развитию аритмии у матери, цинка — к замедленному росту эмбриона.
Правильно питаться — значит обеспечить ребёнку стабильный рост и развитие, защитить себя от перинатальных рисков и осложнённых родов. Беременной нужно кушать не «за двоих», а «для двоих».
Примерная витаминно-минеральная норма в сутки
Минералы |
Витамины |
|
|
Для профилактики витаминно-минерального дефицита питание во время беременности рекомендуется дополнить приёмом специальных витаминов для беременных.
Рацион по триместрам
Организм ребёнка в материнской утробе формируется постепенно. Из крошечного пятнышка, которое женщина впервые видит на снимке УЗИ, развивается полноценный человечек. Перинатальный период включает три триместра, в каждом из которых малыш «предъявляет свои требования». Диета для беременных состоит из трёх этапов.
• Непростой первый триместр
Женский организм подстраивается под новые условия. Для беременной типичны быстрая утомляемость, сонливость, нестабильное настроение. Появляются проблемы с мочеиспусканием и опорожнением кишечника, острые реакции на вкусы, запахи. А в это время закладывается фундамент здоровья малыша. У него формируются нервная и кровеносная системы, начинает интенсивно работать сердце. Правильное питание в I триместре — способ стабилизировать мамино состояние и нивелировать риски внутриутробных аномалий.
Принципы составления рациона в I триместре:
-
не жадничать. Переедание усиливает симптомы токсикоза, провоцирует сбой пищеварения. Питаться нужно скромными порциями с интервалом в 3–3,5 часа;
-
позаботиться о «стройматериалах». Основа для формирования клеток плода — белок. Из него организм получает 20 незаменимых аминокислот, которые не может выработать самостоятельно. В меню должно присутствовать нежирное мясо — индейка, курица, телятина. Дважды в неделю необходимо кушать рыбу, чередуя нежирные сорта (минтай, треску) с жирными (сёмгой, горбушей, лососем);
-
«договориться» с кишечником. Проблема многих женщин в начале беременности — запоры. Справиться с ними помогает клетчатка, содержащаяся в сырых овощах, твёрдых фруктах, отрубях;
-
пополнить запасы. При формировании нервной системы малыш выжимает из маминого организма йод, витамины группы В. Чтобы предупредить витаминно-минеральный дефицит, в рацион нужно ввести креветки, кальмары, морскую и цветную капусту, гречневую кашу, яйца, орехи;
-
не экспериментировать с напитками. Пить рекомендуется воду — негазированную бутилированную или фильтрованную. Добавленный свежевыжатый лимонный сок поможет успокоить тошноту.
Суточный калораж – 2500-2700. Распределение нутриентов: белки – 110 г, углеводы – 350 г, жиры (растительные + животные) – 75 г.
• Второй триместр — потребности растут
Примерно к 14-15 неделе самочувствие женщины нормализуется — проходит токсикоз, повышается физическая и эмоциональная активность. У малыша начинают вырабатываться клетки крови, укрепляется костная ткань, включается в работу гипофиз, появляются первые волосы и ногти, прогрессирует минерализация костей, начинают сокращаться мышцы. Чтобы обеспечить повысившиеся потребности ребёнка, маме нужно усиленно питаться. При этом увеличивать надо не калораж, а количество полезных веществ. В это время оба организма нуждаются в поступлении витамина D, кальция, железа.
Обязательные продукты в рационе:
-
для обеспечения кальцием — сыр, творог, молоко, миндаль, кунжут;
-
источники витамина D — жирная рыба, печень трески, яйца, сливочное, льняное, оливковое масло;
-
для профилактики железодефицита — говяжья и свиная печень, какао, фасоль, капуста, яблоки, черника, зелень (шпинат, петрушка, мята).
Во II триместре важно контролировать количество поваренной соли и выпитой жидкости. Это поможет избежать скачков артериального давления, кардиоперегрузок.
Рекомендуемые нормы: калории – 2800-3000, белки – 120 г, жиры – 85 г, углеводы – 400 г.
• Третий триместр — коррекция рациона
С 27-й недели беременности женский организм начинает готовиться к родам, а малыш — к появлению на свет. В это время гастрономические причуды уступают место изжоге, запорам, одышке, отёкам, стремительному набору веса. Скорректировать самочувствие в III триместре поможет правильно составленное меню. Что нужно сделать:
-
снизить количество белковой пищи. Профицит белка приводит к дисфункциям почек, накоплению мочевой кислоты.
-
исключить провокаторов изжоги — кислую пищу, чёрный кофе, блюда, приготовленные способом жарки;
-
заменить 50% животных жиров растительными маслами — они содержат незаменимые полиненасыщенные кислоты Омега-3 и Омега-6, которые не синтезируются организмом, но нужны ему для усвоения минералов и витаминов;
-
ограничить солёные продукты. Соль — причина отёков, нестабильной работы почек, сердца, сосудов;
-
установить лимит на сладости. Простые углеводы быстро превращаются в лишние килограммы, вызывают метеоризм, диспепсию, проблемы с кожей;
-
употреблять больше овощей, фруктов, ягод, зелени. Натуральные источники витаминов заряжают энергией, укрепляют иммунитет — это пригодится во время родов.
Нормы по КБЖУ: калории – 2900–3100, белки – 100 г, жиры – 75 г, углеводы – 400 г.
Что нельзя есть и пить?
В правильно составленном рационе беременной нет места вредным продуктам. На протяжении всего перинатального периода в чёрный список заносятся:
-
фаст-фуд;
-
ароматизированные снеки;
-
острые соусы;
-
копчености;
-
продукты, содержащие много консервантов;
-
спиртные напитки.
Будущей маме рекомендуется ограничить употребление колбасных и кондитерских изделий, сладкой выпечки. Также нужно с осторожностью относиться к цитрусовым фруктам, клубнике, грибам, кофе. Из продуктовой корзины желательно исключить пакетированные соки, бутилированный чай, сладкие коктейли, газировку.
Соблюдать диету тяжело, но необходимо. Это поможет минимизировать вредное влияние на плод, сохранить беременность, улучшить самочувствие, избежать набора веса, развития гестационных осложнений — преэклампсии, пиелонефрита, диабета.
Что полезно есть во время беременности?
Не стоит огорчаться из-за вынужденных ограничений в питании. В списке полезных продуктов немало вкусностей:
-
йогурты, ряженка, сыры, творог;
-
морепродукты, рыба, мясо;
-
фрукты, ягоды, орешки, овощи.
Подключив фантазию и поварские навыки, из этих продуктов можно приготовить разные полезные блюда. Во время беременности у женщины нередко открываются такие кулинарные таланты, о которых она даже не подозревала.
Правила диеты
Принципы построения диеты в перинатальный период немногим отличаются от общих правил здорового питания. Ведь беременность — не болезнь.
Организация правильного рациона включает:
-
отказ от вредной еды и напитков. Канцерогены, консерванты, ароматизаторы, усилители вкуса, алкоголь повышают перинатальные риски;
-
контроль КБЖУ. Помогает поддерживать стабильный вес, нутритивный баланс;
-
ежедневное употребление полезных продуктов, содержащих белок, минералы, витамины — эти вещества необходимы для развития плода, сохранения здоровья матери;
-
соблюдение питьевого режима (1,5–2 л в день). Чистая вода обеспечивает нормальный кровоток, регулирует работу мочевыделительных органов, кишечника;
-
дробное питание: 5-6 раз в день с интервалом 3-4 часа. Такой график помогает не переедать, правильно усваивать полезные вещества;
-
кулинарная обработка продуктов здоровыми способами. Приготовление блюд с помощью варки, тушения, запекания позволяет уменьшить калорийность, снизить нагрузку на органы пищеварения, избавиться от тошноты, изжоги;
-
ограничение соли. Небольшой дефицит соли во время беременности уменьшает нагрузку на почки и сердечную мышцу, предупреждает появление отёчности;
-
лимит на быстрые углеводы. Из сладких продуктов организм получает глюкозу — основной источник энергии, поэтому совсем отказываться от них нельзя. Но чрезмерное увлечение кондитерскими изделиями приводит к сбою метаболизма, ожирению, развитию инсулинорезистентности;
-
ведение дневника питания.
В диете для беременных есть свои бонусы. Женщина освоит рецепты здорового меню, привыкнет правильно питаться, легко придёт в форму после родов. Конечно, не стоит делать культ из пищи, забывая о собственном комфорте и внешности. Чувствовать себя уверенно поможет специальное бельё для беременных, а о красоте кожи позаботятся гипоаллергенные средства — кремы от растяжек, гели, бальзамы.
Клинические симптомы, требующие незамедлительного
обращения к врачу – акушеру-гинекологу
Показания для госпитализации в акушерско-гинекологический стационар:
1. Развитие родовой деятельности.
2. Излитие или подтекание околоплодных вод.
3. Кровянистые выделения из половых путей, свидетельствующие об угрозе выкидыша.
4. Признаки угрожающих ПР.
5. Признаки ПОНРП.
6. Признаки ИЦН.
7. Рвота беременных более 10-ти раз в сутки и потеря массы тела более трёх кг за 1 – 1,5 недели при отсутствии эффекта от проводимой терапии.
8. Однократное повышение диастолического АД >= 110 мм рт. ст. или двукратное повышение диастолического АД >= 90 мм рт. ст. с интервалом не менее 4-х часов.
9. Повышение систолического АД >= 140 мм рт. ст.
10. Протеинурия (1+).
11. Симптомы полиорганной недостаточности (головная боль, нарушения зрения, боли в эпигастрии, рвота, симптомы поражения печени, олигоанурия, нарушения сознания, судороги в анамнезе, гиперрефлексия).
12. Признаки хориоамнионита.
13. ЗРП 2-3 степени.
14. Нарушение функционального состояния плода по данным допплерометрии и КТГ.
15. Внутриутробная гибель плода.
16. Острый живот.
17. Острые инфекционные и воспалительные заболевания.
18. Отхождение околоплодных вод.
Необходимые исследования во время беременности
1. Ультразвуковое исследование (УЗИ) органов малого таза и плода. УЗИ позволяет наиболее точно определить срок беременности и родов. УЗИ плода при подозрении на неправильное положение и/или предлежание плода для уточнения диагноза.
2. Исследование уровня антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека – 1/2 (далее — ВИЧ) и антигена p24 (Human immunodeficiency virus HIV 1/2 + Agp24) в крови при первом визите и в III триместре беременности.
3. Определение антител к поверхностному антигену (HBsAg) вируса гепатита В (Hepatitis В virus) в крови или определение антигена (HbsAg) вируса гепатита В (Hepatitis В virus) в крови при первом визите и в III триместре беременности.
4. Определение суммарных антител классов М и G (anti-HCV IgG и anti-HCV IgM) к вирусу гепатита С (Hepatitis С virus) в крови при первом визите и в III триместре беременности.
5. Определение антител к бледной трепонеме (Treponema pallidum) в крови при первом визите и в III триместре беременности.
6. Определение антител класса G (IgG) и класса M (IgM) к вирусу краснухи (Rubella virus) в крови однократно при первом визите в I или II триместрах беременности.
7. Определение антигена стрептококка группы В (S. agalactiae) в отделяемом цервикального канала в 35–37 недель беременности.
8. Микроскопическое исследование влагалищных мазков при первом визите и в III триместре беременности, включая микроскопическое исследование отделяемого женских половых органов на гонококк (Neisseria gonorrhoeae), микроскопическое исследование отделяемого женских половых органов на трихомонады (Trichomonas vaginalis), микроскопическое исследование влагалищного отделяемого на дрожжевые грибы.
9. Микробиологическое (культуральное) исследование средней порции мочи на бактериальные патогены однократно на выявление бессимптомной бактериурии при первом визите.
10. Определение основных групп по системе AB0 и антигена D системы Резус (резус-фактор) однократно при первом визите.
11. Определение антирезусных антител при первом визите, затем при отсутствии антител в 18–20 недель беременности и в 28 недель беременности — при отрицательном резусе крови беременной пациентки.
12. Общий (клинический) анализ крови при первом визите, во II и в III триместре беременности.
13. Биохимическое общетерапевтический анализ крови при первом визите и в III триместре беременности.
14. Определение нарушения углеводного обмена при первом визите и в 24–26 недель беременности.
15. Пероральный глюкозотолерантный тест (ПГТТ) с 75 г глюкозы в 24–28 недель беременности в случае, если у беременной не было выявлено нарушение углеводного обмена.
16. Пероральный глюкозотолерантный тест (ПГТТ) с 75 г глюкозы в 24–28 недель беременности в случае, если у беременной пациентки из группы высокого
риска гестационного сахарного диабета (ГСД) не было выявлено нарушение углеводного обмена.
17. Коагулограмма (ориентировочное исследование системы гемостаза) при первом визите и перед родами.
18. Исследование уровня тиреотропного гормона (ТТГ) в крови однократно при первом визите.
19. Общий (клинический) анализ мочи при первом визите, во II и в III триместре беременности.
20. Цитологическое исследование микропрепарата шейки матки (мазок с поверхности шейки матки и цервикального канала) при первом визите во время беременности.
Приём витаминов и лекарственных препаратов во время беременности
При необходимости применять какой-либо препарат во время беременности будущая мать должна помнить:
-
любой лекарственный препарат во время беременности (на любом сроке) можно применять только в соответствии с показаниями и только по назначению лечащего врача;
-
при выборе лекарственного средства необходимо отдавать предпочтение только тем лекарственным средствам, которые имеют доказанную эффективность;
-
отдавать предпочтение монотерапии, то есть лечение следует по возможности проводить только одним препаратом; комбинированное лечение в этот период нежелательно;
-
местное лечение более желательно, чем системное (внутрь, внутривенно, внутримышечно) назначение лекарственного средства.
-
беременная должна помнить, что полностью безопасных и абсолютно безвредных лекарственных препаратов не существует.
Самым опасным периодом для применения любых лекарственных средств, причём и химического, и натурального происхождения, считается I триместр беременности (первые 12 гестационных недель), когда у плода закладываются все органы и системы, которые в дальнейшем будут только развиваться и формирование плаценты. Именно на этом сроке плод считается наиболее уязвимым для любых химических и лекарственных веществ.
Мировые тенденции в отношении ранних сроков беременности с позиций доказательной медицины однозначны: признана необходимость рациональной диетотерапии, приём фолиевой кислоты не менее 400 мкг/сут. и калия йодида — 200 мг/сут.
После 12-14-ти недель беременности, при неполноценной диете рекомендуют употребление витаминных препаратов во время беременности и лактации, как способ оздоровления матери и плода.
Какие витамины и микроэлементы наиболее важны для будущей мамы?
▼ ФОЛИЕВАЯ КИСЛОТА
Другие названия этого витамина — витамин В9 или Вс. Этот витамин необходим для деления и размножения клеток, так что он особенно важен в I триместре беременности, когда идёт закладка всех органов и систем ребёнка. Не последнюю роль фолиевая кислота играет в синтезе гемоглобина, и при её недостатке может развиться анемия. А ещё фолиевая кислота помогает снизить вероятность возникновения дефектов позвоночника у ребёнка, заботится о правильном формировании его психики и интеллекта. Приём фолиевой кислоты лучше начать за три месяца до планируемого зачатия, поскольку небольшой запас этого витамина будет только полезен как будущей маме, так и малышу. Если же беременность наступила незапланированно, то фолиевую кислоту необходимо принимать как только женщина узнает о своём положении. В среднем дозировка этого витамина составляет от 0,4 до 0,8 мг в сутки.
▼ КАЛЬЦИЙ
Будущей маме необходимо около 1200–1400 мг кальция ежедневно, в то время как обычной женщине достаточно 800–1000 мг этого микроэлемента. Почему? Во время беременности количество кальция в организме будущей мамы существенно снижается, поскольку он расходуется ещё и на рост и развитие ребёнка. Особенно много кальция нужно в III триместре, когда происходит кальцинация скелета малыша. Но кальций нужен не только для роста костей и зубов ребёнка — с его помощью формируется его нервная система, его сердце, мышцы, ткани кожи, глаз, ушей, волос и ногтей. Беременной женщине кальций необходим для полноценной работы почек, профилактики мышечных болей, запоров, остеопороза, кариеса и токсикоза. Кроме того, этот микроэлемент защищает будущую маму от стрессов и нервных перегрузок.
▼ ВИТАМИН Е
Этот витамин участвует в процессе дыхания тканей, он помогает кислороду проникать в каждую клетку организма. Вместе с тем витамин Е — отличный антиоксидант: он оберегает клетки от образования свободных радикалов, которые могут спровоцировать различные заболевания. Такая защитная функция особенно важна на стадии формирования эмбриона. Кроме того, витамин Е помогает нормализовать гормональный баланс организма. На ранних сроках он участвует в формировании плаценты, а также предохраняет от прерывания беременности. Доза витамина Е при беременности — 15 мг.
Витамин Е содержится в растительных маслах; не меньше этого витамина — в салате, томатах, шиповнике, зелени петрушки, шпинате и горохе. Некоторое количество витамина Е содержится в мясе, яйцах и молоке.
▼ МАГНИЙ
Магний участвует во всех обменных процессах, помогает справляться со стрессами, нормализует работу сердечно-сосудистой системы и артериальное давление, поддерживает сосуды в тонусе. Из-за недостатка магния в организме могут появиться судороги в мышцах (обычно в икроножных). А так как матка — тоже мышечный орган, то при недостатке магния во время беременности в период гестации повышается возбудимость миометрия, что приводит к активным маточным сокращениям. Поэтому при гипертонусе и угрозе прерывания беременности часто назначают магний.
Магнием богаты цельные крупы и цельнозерновой хлеб, инжир, миндаль, семена, тёмно-зелёные овощи и бананы.
▼ ЙОД
Йод беременным обычно назначают ещё в I триместре. До 16-ти недель беременности развитие ребёнка и закладка всех его органов и систем идёт «под защитой» маминой щитовидки. И если у женщины будет мало йода, то это значит, что какая-то система или орган малыша могут пострадать. И даже когда собственная щитовидка ребёнка сформируется и начнёт работать, всё равно взять йод она сможет только из организма мамы. Его суточная доза составляет 250 мг в сутки.
Йод проще всего получить из морепродуктов и морской или йодированной соли. Много йода содержится в морской рыбе, морской капусте, кальмарах, хурме, фейхоа, финиках, сушёном инжире, молочных продуктах и мясе. Однако йод разрушается от температурных воздействий, а значит, после термической обработки количество йода в продуктах резко снижается.
▼ ЖЕЛЕЗО
Железо необходимо прежде всего для профилактики анемии. Ведь оно входит в состав гемоглобина, переносящего кислород по организму матери и ребёнка. Кроме того, железо задействовано в синтезе белка, участвующего в образовании мышечной ткани. А ещё недостаток железа может привести к повышенному тонусу матки. В среднем суточная дозировка железа составляет 30–60 мг. В некоторых случаях, если изначально запас железа у женщины был понижен, дозировка может быть больше.
Железо содержится в мясе, особенно много его в телятине, индюшатине, зайчатине, свинине и говядине. Имеется железо и в растительной пище, но оттуда оно усваивается значительно хуже. Лучше всего железо усваивается при его совместном употреблении с витамином С.
Если беременная правильно и разнообразно питается, употребляет много фруктов и овощей, то дополнительный комплекс витаминов для беременных ей может и не понадобиться. Возможно, необходимо отдельно пропить какие-то витамины, но это должен определять врач. Если же до беременности у женщины были признаки авитаминоза, она неправильно или плохо питается, то без поливитаминов не обойтись.
Необходимость избегания факторов риска
для профилактики осложнений во время беременности
-
Беременной пациентке должны быть даны рекомендациипо прибавке массы тела в зависимости от исходного индекса массы тела (ИМТ). Как избыточная, так и недостаточная прибавка массы тела во время беременности ассоциирована с акушерскими и перинатальными осложнениями. Беременные пациентки с ожирением (ИМТ>30 кг/м2) составляют группу высокого риска перинатальных осложнений: самопроизвольного выкидыша, гестационного сахарного диабета (ГСД), гипертензивных расстройств, преждевременного родоразрешения (ПР), оперативного родоразрешения, антенатальной и интранатальной гибели плода, тромбоэмболии лёгочной артерии (ТЭО). Беременные с ИМТ<20 кг/м2 составляют группу высокого риска задержки роста плода (ЗРП).
-
Беременной пациентке должны быть даны рекомендации по отказу от работы, связанной с длительным стоянием или с излишней физической нагрузкой, работы в ночное время и работы, вызывающей усталость. Данные виды работ ассоциированы с повышенным риском ПР, гипертензии, преэклампсии (ПЭ) и ЗРП.
-
Беременной пациентке должны быть даны рекомендации по отказу от работы, связанной с воздействием рентгеновского излучения.
-
Беременной пациентке с нормальным течением беременности должна быть рекомендована умеренная физическая нагрузка (20-30 минут в день). Физические упражнения, не сопряжённые с избыточной физической нагрузкой или возможной травматизацией женщины, не увеличивают риск ПР и нарушение развития детей.
-
Беременной пациентке должны быть даны рекомендации по избеганию физических упражнений, которые могут привести к травме живота, падениям, стрессу (например, контактные виды спорта, такие как борьба, виды спорта с ракеткой и мячом, подводные погружения).
-
При нормальном течении беременности пациентке не должны даваться рекомендации по отказу от половой жизни, так как половые контакты при нормальном течении беременности не увеличивают риск ПР и перинатальной смертности.
-
Беременной пациентке с нарушением микрофлоры влагалища должны быть даны рекомендации по воздержанию от половой жизни до восстановления микробиоты влагалища. Половые контакты у беременной пациентки с нарушением микрофлоры влагалища увеличивают риск ПР.
-
Беременной пациентке, совершающей длительные авиаперелёты, должны быть даны рекомендации по профилактике ТЭО, такие как ходьба по салону самолёта, обильное питьё, исключение алкоголя и кофеина и ношение компрессионного трикотажа на время полёта. Авиаперелёты увеличивают риск ТЭО, который составляет 1/400–1/10000 случаев, вне зависимости от наличия беременности. Так как часто имеют место бессимптомные ТЭО, этот риск может быть ещё выше (примерно в 10 раз).
-
Беременной пациентке должны быть даны рекомендации по правильному использованию ремня безопасности при путешествии в автомобиле, так как правильное использование ремня безопасности снижает риск потери плода в случае аварий в 2-3 раза. Правильное использование ремня безопасности у беременной женщины заключается в использовании трёхточечного ремня, где первый ремень протягивается под животом по бёдрам, второй ремень — через плечи, третий ремень — над животом между молочными железами.
-
Беременной пациентке должны быть даны рекомендации по образу жизни, направленному на снижение воздействия на организм вредных факторов окружающей среды (поллютантов). Выявлен повышенный риск невынашивания беременности, ПР, гестационной артериальной гипертензии и других осложнений беременности вследствие воздействия поллютантов, содержащихся в атмосферном воздухе, воде и продуктах питания (например тяжёлых металлов — мышьяка, свинца и др., органических соединений — бисфенола A и др.).
-
Беременной пациентке должны быть даны рекомендации по отказу от курения. Курение во время беременности ассоциировано с такими осложнениями как ЗРП, ПР, предлежание плаценты, преждевременная отслойка нормально расположенной плаценты (ПОНРП), гипотиреоз у матери (169, 170), преждевременное излитие околоплодных вод, низкая масса тела при рождении, перинатальная смертность и эктопическая беременность. Примерно 5-8% ПР, 13-19% родов в срок ребёнком с низкой массой тела, 23-34% случаев внезапной детской смерти и 5-7% смертей в детском возрасте по причинам, связанным с патологическим течением пренатального периода, могут быть ассоциированы с курением матери во время беременности (172). Дети, рождённые от курящих матерей, имеют повышенный риск заболеваемости бронхиальной астмой, кишечными коликами и ожирением.
-
Беременной пациентке должны быть даны рекомендации по отказу от приёма алкоголя во время беременности, особенно в I триместре. Несмотря на отсутствие высоко доказательных данных негативного влияния малых доз алкоголя на акушерские и перинатальные осложнения, накоплено достаточное количество наблюдений о негативном влиянии алкоголя на течение беременности вне зависимости от принимаемой дозы алкоголя, например, алкогольный синдром плода и задержка психомоторного развития.
-
Беременной пациентке должны быть даны рекомендации по правильному питанию, такие как отказ от вегетарианства и снижение потребления кофеина. Вегетарианство во время беременности увеличивает риск ЗРП. Большое количество кофеина (более 300 мг/сут.) увеличивает риск прерывания беременности и рождения маловесных детей.
-
Беременной пациентке должны быть даны рекомендации по правильному питанию, такие как отказ от потребления рыбы, богатой метилртутью, снижение потребления пищи, богатой витамином A (например, говяжей, куриной, утиной печени и продуктов из неё), и потребление пищи с достаточной калорийностью и содержанием белка, витаминов и минеральных веществ. Большое потребление рыбы, богатой метилртутью (например, тунец, акула, рыба-меч, макрель), может вызвать нарушение развития плода. Здоровое питание во время беременности характеризуется достаточной калорийностью и содержанием белка, витаминов и минеральных веществ, получаемых в результате употребления в пищу разнообразных продуктов, включая зелёные и оранжевые овощи, мясо, рыбу, бобовые, орехи, фрукты и продукты из цельного зерна.
-
Беременной пациентке должны быть даны рекомендации избегать потребления непастеризованного молока, созревших мягких сыров, паштета и плохо термически обработанных мяса и яиц, так как эти продукты являются источниками листериоза и сальмонеллёза. Самыми частыми инфекциями, передающимися с пищей, являются листериоз и сальмонеллёз. Заболеваемость листериозом беременных женщин выше (12 на 100 тыс.), чем в целом по популяции (0,7 на 100 тыс.).
Вакцинация во время беременности
Приходя в женскую консультацию для постановки на учёт по беременности, не каждая женщина имеет информацию о вакцинации, которая проводилась ей в детстве. О заболеваниях, перенесённых в детском возрасте, помнит также далеко не каждая.
Врачи назначают лабораторные исследования, позволяющие выявить наличие антител к интересующему инфекционному заболеванию. Исходя из этих данных, принимается решение о дальнейшей вакцинации беременной.
Беременность не является противопоказанием к проведению вакцинации.
Вакцинация не проводится в I триместре беременности, но в случае, если эпидемическая обстановка всё-таки требует введения вакцины, вакцинация допустима, но введены могут быть все вакцины, кроме «живых» (противогриппозная, противостолбнячная, пневмококковая).
Во время планирования беременности
На этапе раннего планирования беременности, если сведений о вакцинации нет, то:
-
за 3–6 месяцев необходимо провести вакцинацию против краснухи, кори, паротита (КПК). Чем опасны эти инфекции для беременной?
-
корь, перенесённая во время беременности, повышает риск преждевременных родов, мертворождений.
-
краснуха у беременной часто становится причиной развития аномалий плода, а также может привести к преждевременным родам, выкидышам, мертворождению.
-
эпидемический паротит, перенесённый в I триместре беременности повышает риск смертности плода.
-
-
за 1 месяц до наступления беременности необходимо провести вакцинацию против ветряной оспы.
-
инфекция ветряной оспы опасна как для самой женщины, так и для плода. Ветряная оспа может вызвать патологию зрения, а также задержку умственного и физического развития плода.
-
-
за 6 месяцев до наступления беременности необходимо провести вакцинацию против гепатита В.
Во время беременности
▼ ГЕПАТИТ В
Заразиться гепатитом В можно через нестерилизованные медицинские и косметические инструменты (например, во время маникюра), при бытовых контактах с кровью инфицированного человека, при половых контактах и т. д.
Вакцина против гепатита В не содержит живого вируса, она безопасна для плода. Во время беременности вакцинация против гепатита В может быть рекомендована только женщинам, входящим в группу высокого риска по инфицированию гепатитом В (если опасность заражения исходит от кого-то из близких).
▼ ГЕПАТИТ А
Вирус гепатита А передаётся через предметы общего пользования, а также через заражённую воду и продукты.
▼ ГРИПП
Вакцинация против гриппа проводится ежегодно.
Доказано, что вакцинация женщины против гриппа во II и III триместрах беременности обеспечивает детям первых месяцев жизни эффективную защиту против гриппа.
В настоящее время в соответствии с Приказом Минздрава России от 21.03.2014 N°125н «Об утверждении национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям» иммунизация беременных включена в контингенты, подлежащие иммунизации против гриппа в РФ.
Беременные входят в группу высокого риска по неблагоприятному течению респираторных вирусных инфекций, среди которых грипп является лидирующим заболеванием, часто заканчивающимся трагично как для самой беременной, так и для её будущего ребёнка.
Большинство летальных исходов наблюдается в III триместре беременности, как наиболее критичном периоде беременности для женщины в плане трудно предсказуемого исхода гриппа.
Пневмония — одно из распространённых осложнений гриппа, не обходящее стороной беременных. Во время беременности такое осложнение лечить опасно (не все антибиотики разрешены к использованию во время беременности, а для лечения пневмонии применяются сильные антибактериальные средства).
Смертность регистрируется чаще среди младенцев, родившихся от больных гриппом женщин (39 на 1000 рождений), в сравнении с таким же показателем у детей от неинфицированных гриппом матерей (7 на 1000 рождений).
Ежегодная вакцинация беременных против гриппа не имеет противопоказаний, не оказывает негативного влияния ни на состояние беременной, ни на плод.
▼ ДИФТЕРИЯ, СТОЛБНЯК
Вакцинация против этих заболеваний проводится в случае травмы, укуса животных (экстренная профилактика). Вместо вакцины применяется специфический иммуноглобулин — готовые антитела. Но в случае, если вакцинация против дифтерии и столбняка была проведена менее пяти лет назад — беременная женщина защиту уже имеет.
▼ КОКЛЮШ
Проведение вакцинации против коклюша возможно после 27-й недели беременности.
▼ БЕШЕНСТВО
Заражение происходит при укусе больным бешенством животным. В связи с тем, что вирус бешенства при развитии инфекции в 100% случаев приводит к летальному исходу, экстренная вакцинация, в том числе беременных, является жизненно необходимой.
Вакцина против бешенства не содержит живых вирусов, поэтому её применение безопасно. При тяжёлых укусах и травмах дополнительно вводится специфический иммуноглобулин.
▼ Противопоказанные вакцины при беременности
Категорически нельзя вакцинировать беременных женщин против:
-
туберкулёза (БЦЖ);
-
менингококковой инфекции;
-
кори, краснухи, паротита (КПК);
-
ветряной оспы;
-
брюшного тифа.
Вакцинация — это важно! Если вы планируете беременность — убедитесь в том, что ваш организм находится под защитой.
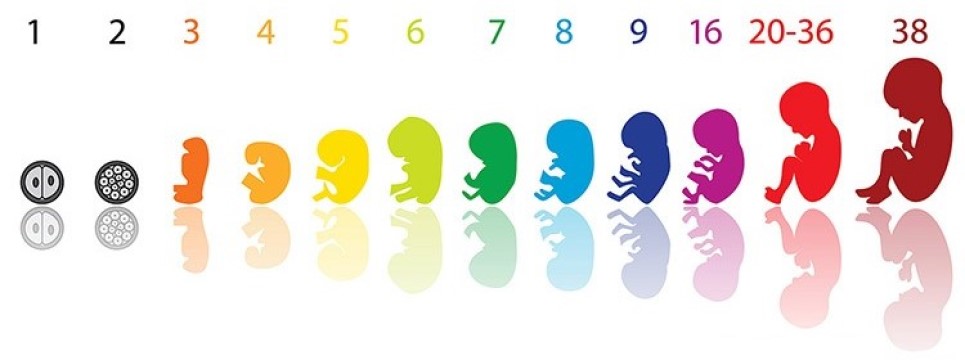
Внутриутробное развитие ребёнка по неделям беременности
с описанием его способностей
(начало сердцебиения, начало двигательной активности, открывания глаз, появления сосательных движений и др.)
• 1–4 недели •
Беременность наступает обычно на 14-й день менструального цикла, после оплодотворения яйцеклетка прикрепляется к стенке матки, происходит образование нервной системы, мозга и сердца малыша. Формируется позвоночник и мышцы. На 4-й неделе длина эмбриона достигает 2-3 мм, уже можно определить ножки, ручки, ушки и глаза малыша.
• 5–8 недель •
В этот период женщины обнаруживают, что беременны и делают подтверждающий тест. На 6-й неделе на УЗИ можно увидеть 5 пальцев на руке ребёнка и различить его осторожные движения. Сердце его уже бьётся, но с частотой, превышающей в 2 раза ритм сердечных ударов мамы.
• 7–8 недель •
Оформляется лицо ребёнка, начинает развиваться его костная система. Вес его достигает 4 гр, рост — около 3 см. В этот период беременности многих женщин начинает тошнить по утрам.
• 9–12 недель •
Малыш уже может сгибать пальчики на руках, он теперь умеет выражать свои эмоции: щурится, морщит лоб и глотает. Содержание гормонов в крови беременной в этот период резко возрастает, что сказывается на настроении и самочувствии женщины. В 11 недель малыш реагирует на шум, тепло и свет. Он чувствует прикосновение и боль. В 12 недель по результатам УЗИ врач точно может определить срок родов и оценить, нет ли отклонений в развитии малыша. Трёхмесячный младенец в утробе мамы очень активен, он легко отталкивается от стенки матки, сосёт большой пальчик и реагирует на внешние раздражители. Весит он уже 28 гр, а рост у него около 6 см.
• 13–16 недель •
У ребёнка формируются половые органы, поджелудочная железа начинает вырабатывать инсулин. Его сердце уже перекачивает 24 литра крови в сутки. На голове малыша есть волосы, он умеет уже открывать рот и гримасничать. В этот период маме надо стараться контролировать свои эмоции и оставаться спокойной в любых ситуациях. Всё, что она чувствует, уже передаётся малышу. Если ей плохо, то ребёнок тоже расстраивается.
• 17–20 недель •
Это особенно волнующий период для будущей мамы, ибо на 18−20 неделе она начинает чувствовать, как ребёнок шевелится. К этому времени длина малыша достигает 21 см, вес его — 200 гр. Он уже слышит шум и немного видит. В этот период следует каждый день разговаривать с малышом и петь ему песенки. Он уже слышит голос мамы и успокаивается, когда с ней всё в порядке. Живот у беременной женщины на 20-й неделе становится заметным.
• 21–24 неделя •
Малыш в этом возрасте умеет причмокивать ртом и начинает внимательно изучать своё тело. Он трогает лицо, голову и ноги руками. Но выглядит он ещё сморщенным и красным из-за отсутствия подкожной жировой прослойки. Вес малыша — около 0,5 кг, рост 30 см. Ему уже не нравится, когда мама долго сидит в одном положении. Он усиленно шевелится, чтобы заставить её подняться с места. С этого времени маме надо следить за своим рационом, хорошо питаться и больше гулять на свежем воздухе.
• 25–28 недель •
Ребёнок, родившийся в этот период, имеет реальные шансы выжить. У него глаза уже открыты, есть ресницы, он сжимает и разжимает ручки. Весит он к 28-й неделе около 1 кг и сильно радуется, когда папа поглаживает живот мамы. Ему нравится слушать музыку и спокойную беседу родителей.
• 29–32 недели •
Теперь малыш чётко различает голоса мамы и папы. Он затихает, если мама ему скажет спокойным голосом: «Сыночек (доченька), хватит на сегодня играть, давай спать». Он быстро набирает вес и к 32-й неделе весит уже больше 1,5 кг при росте 40 см. У малыша кожа уже подтянутая, а под ней имеется жирок.
• 32–40 недель •
Ребёнок разворачивается головой вниз и готовится к рождению. Каждую неделю он теперь набирает 200-300 гр веса и к рождению достигает 2,5–4 кг. За весь период внутриутробного развития у малыша сильно подросли ногти и волосы, в его кишечнике накопились отходы жизнедеятельности. На 40-й неделе у многих женщин начинаются схватки, и приходит время рожать. Если этого не происходит, то это говорит о том, что малыш «засиделся» и усиленно набирает вес. По статистике, только 10% женщин дохаживают до 42-й недели беременности, после этого срока гинекологи уже стимулируют роды.
Полезное влияние беременности на организм женщины
Очень многое зависит от исходных данных, то есть от состояния здоровья женщины в момент зачатия. Как только яйцеклетка оплодотворяется, включается механизм, вызывающий в организме значительные изменения на всех уровнях. Изменяется обмен веществ, выделяющиеся гормоны влияют на поведение будущей матери. Происходящие перемены могут заставить имеющиеся хронические заболевания отступить или даже исчезнуть, но иногда вызывают обострения.
В норме здоровая женщина переносит беременность как нормальное, естественное состояние, не наносящее её здоровью вреда. Особенно, если между родами проходит достаточно времени, чтобы организм восстановился, и женщина рожает не более 3-4-х детей за всю жизнь.
Наиболее заметны следующие изменения во время беременности:
-
увеличение веса и размера живота и груди. Здоровая женщина средней комплекции набирает за беременность до 12 кг. Если она придерживается правил сбалансированного, здорового питания, то избыточного веса не накопится. Вскоре после родов вес возвращается к норме, особенно при условии занятий фитнесом;
-
изменение вкусовых пристрастий. Во время беременности женщина может испытывать отвращение к некоторым продуктам, ранее любимым. И наоборот, с удовольствием употреблять в пищу то, на что раньше и смотреть не могла. Таким образом организм восполняет потребность в необходимых веществах;
-
изменение гормонального фона вызывает изменение поведения женщины: она становится менее подвижной, ей требуется больше времени на сон и отдых. Но не следует слишком увлекаться лежанием на диване: беременность протекает лучше, если будущая мать получает достаточно физической нагрузки;
-
изменяется дыхание: беременные вдыхают на 40% больше воздуха, чтобы обеспечить кислородом плод;
-
большую часть нагрузки берёт на себя сердечно-сосудистая система. Изменяется даже объём левого желудочка сердца, которое начинает биться чаще и пропускает через себя больше крови в минуту;
-
большая нагрузка ложится и на опорно-двигательный аппарат. Костям приходится нести на себе увеличившуюся массу тела, а во время родов кости таза могут расходиться, чтобы прошла головка плода. Чтобы это стало возможным, изменяется структура связок: они становятся более эластичными;
-
увеличивающаяся матка начинает сдавливать мочевой пузырь и кишечник. Беременной приходится чаще мочиться, что вполне физиологично. А вот сдавливание кишечника может приводить к запорам.
Понятие нормальных родов
Нормальные роды — своевременные роды одним плодом, начавшиеся спонтанно, с низким риском акушерских осложнений к началу родов и прошедшие без осложнений, при которых ребёнок родился самопроизвольно в головном предлежании, после которых родильница и новорождённый находятся в удовлетворительном состоянии.
Характеристики нормальных родов:
-
одноплодная беременность;
-
головное предлежание плода;
-
соразмерность головки плода и таза матери;
-
доношенная беременность 37 недель 1 день – 41 неделя (от первого дня последней менструации);
-
координированная родовая деятельность, не требующая корригирующей терапии;
-
нормальный механизм родов (передний или задний вид затылочного предлежания);
-
своевременное излитие околоплодных вод при раскрытии шейки матки более 5 см в активную фазу первого периода родов или амниотомия по показаниям;
-
отделение последа происходит самостоятельно, рождение — самостоятельно или наружными приёмами;
-
отсутствие разрывов тканей родового канала или только незначительные, поверхностные повреждения;
-
отсутствие оперативных вмешательств в родах;
-
физиологическая кровопотеря в среднем составляет 0,5% от массы тела и не превышает 500 мл (тщательный учёт!);
-
средняя продолжительность физиологических родов в современных условиях колеблется от 7-8-ми до 16-ти часов у первородящих (не более 18-ти часов), и от 5-6-ти до 10-ти часов у повторнородящих (не более 12-ти часов);
-
рождение живого и здорового доношенного ребёнка.
Показания к кесареву сечению
Список показаний к проведению планового кесарева сечения:
-
предлежание плаценты;
-
рубец на матке после двух и более оперативных родов, другие предшествующие операции на матке;
-
препятствие со стороны родовых путей: анатомически узкий таз, костные деформации таза, миома матки, выраженные рубцы шейки матки и влагалища;
-
большой предполагаемый вес ребёнка — 4000–4500 гр и более;
-
тазовое предлежание ребёнка в сочетании с другими показаниями, устойчивое поперечное положение;
-
некоторые аномалии развития ребёнка, при которых важно бережное родоразрешение;
-
сопутствующие хронические заболевания матери, когда потуги нужно исключить (тяжёлые сердечно-сосудистые болезни, миопия высокой степени с изменениями на глазном дне, пересаженная почка);
-
первый эпизод генитального герпеса с высыпаниями на половых путях в течение 6-ти недель до родов как профилактика неонатального герпеса у ребёнка;
-
ВИЧ-инфекция у матери при высокой вирусной нагрузке и отсутствии антиретровирусной терапии.
Список показаний к экстренному (в ближайшие 30–75 минут) кесареву сечению во время беременности и родов включает в себя состояния, требующие срочного оперативного вмешательства:
-
гестоз с развитием преэклампсии и эклампсии;
-
нарушение сокращений матки (слабость и дискоординация родовой деятельности);
-
предлежание плаценты с кровотечением;
-
преждевременная отслойка нормально расположенной плаценты;
-
угроза или начавшийся разрыв матки;
-
клинически узкий таз (несоответствие размеров головки ребёнка размерам таза во время родов);
-
выпадение пульсирующей петли пуповины или ручки ребёнка при головном предлежании;
-
дистресс-синдром плода (кислородное голодание).
Обезболивание родов
Все методы анестезии родов подразделяются на две группы: немедикаментозные и фармакологические (медикаментозное обезболивание).
К немедикаментозному обезболиванию относятся:
-
физиопсихопрофилактика — ознакомление женщины с периодами родов, правилами поведения, правильным дыханием во время схваток и потуг, принятие облегчающих боль поз и прочее (начинается подготовка в женской консультации);
-
массаж — поглаживание поясницы, давление кулаками на точки, расположенные параллельно поясничному отделу позвоночника, поглаживание живота и воротниковой зоны;
-
гидротерапия — приём тёплых ванн в период схваток облегчает боль;
-
акупунктура — иглоукалывание в биологически активных точках (на животе, в области кисти, в верхней трети голени и в нижней трети голени);
-
акупрессура — воздействие на биологически активные точки без игл;
-
чрескожная электронейростимуляция (ЧЭНС) — накладывание двух пар электродов на кожу передней брюшной стенки и на кожу крестцового отдела позвоночника; первую пару электродов роженица активирует в начале периода схваток, а вторую — в конце первого периода.
К фармакологическим методам обезболивания относятся:
-
введение лекарственных средств внутримышечно или внутривенно — для этого используются наркотические анальгетики (промедол, фентанил, трамал) в сочетании с транквилизаторами и седативными (реланиум, димедрол, фентанил), а также спазмолитиками (но-шпа, папаверин). Подобное сочетание облегчает болевые ощущения, снимает чувство страха и тревоги, расслабляет мышцы (в том числе матки и шейки), вызывает чувство сонливости. Применяется как медикаментозный сон-отдых;
-
ингаляционное обезболивание родов — чаще всего применяют вдыхание роженицей обезболивающих лекарственных средств (закись азота с кислородом 1/1, 1/2, 1/3, пентран, трилен). Вдыхание ингаляционных анестетиков проводится и контролируется самой роженицей через маску, способствует облегчению боли, тогда как женщина остаётся в сознании. Ингаляция анестетиков осуществляется тремя способами: во время каждой схватки, в перерывах между схватками и периодами по 30-40 минут;
-
региональная анестезия:
-
пудендальная анестезия или блокада пудендального (срамного нерва) — осуществляется путём введения анестетика на 0,5–1 см выше верхушки седалищной кости (может проводиться через промежность или через влагалище). Применяется пудендальная анестезия при наложении акушерских щипцов и проведении эпизиотомии;
-
парацервикальная анестезия — используется для обезболивания первого периода родов (схваток) и заключается в блокаде парацервикального ганглия. С этой целью местный анестетик вводится в основание широких связок матки парацервикально (по бокам от шейки матки). Продолжается анестезия 30–60 минут;
-
эпидуральная и спинальная анестезия — заключается во введении в эпидуральное или субарахноидальное пространство, расположенное между позвонками поясничного отдела местного анестетика (лидокаин, новокаин и другие), который блокирует корешки спинного мозга, что купирует болевые ощущения во время схваток. ЭДА применяется при открытии маточного зева на 3-4 см, а СМА во втором периоде родов при наложении акушерских щипцов, при повороте на ножку, при плодоразрушающей операции и прочих показаниях. Эпидуральная анестезия в современном акушерстве широко распространена и считается самым популярным методом обезболивания в родах
-
Партнёрские роды
Партнёрские роды — это роды с помощником, когда помимо акушерки, врача и других сотрудников роддома вместе с роженицей в родильном зале присутствует близкий ей человек. Чаще всего в роли такого «внештатного» помощника выступает отец ребёнка: мужчина помогает женщине в процессе родов и морально, и физически. Таким образом, семья переживает это важнейшее событие вместе.
С каждым годом количество сторонников партнёрских родов продолжает увеличиваться. Несмотря на всю свою новизну, сегодня программа является достаточно прогрессивной и пользуется популярностью среди рожениц самого разного возраста.
Итак, что такое партнёрские роды и как к ним подготовиться? На эти и другие вопросы ответим ниже.
Партнерские роды — особый процесс, при котором рождение ребёнка сопровождается присутствием кого-либо из окружения роженицы. На родах могут присутствовать будущий отец малыша или близкие родственники женщины, а именно — мать или сестра. Рождение ребёнка в присутствии родственников предусмотрено на законодательном уровне и должно быть доступно каждому.
С момента внедрения партнёрских родов, врачами были отмечены положительные изменения. Однако присутствие партнёра может усложнить роды — подобное наблюдалось не раз. Необходимо взвесить все за и против, просчитать риски и решить вопрос присутствия на родах близких людей.
Важным моментом является подготовка к партнёрским родам. Психологические консультации от специалистов помогут качественней подготовить участников процесса к родам. Партнёру желательно понимать свою роль, быть не просто зрителем, а прямым участником родов.
Преимущества партнёрских родов
По сравнению с обычными родами процесс появления малыша на свет в присутствии близкого человека имеет ряд положительных сторон:
-
спокойное состояние роженицы помогает быстрому открытию шейки матки и положительно влияет на весь процесс родов;
-
партнёр оказывает помощь женщине в первом периоде родов, делает ей массаж спины, засекает время между схватками, помогает организовать правильное дыхание;
-
отец имеет возможность первым взять на руки своего малыша, что формирует сильную эмоциональную связь между ним и крохой.
Отец или близкий родственник оказывают действительно весомую моральную поддержку женщине во время родов.
Как получить разрешение
Совместные роды требуют следующих условий:
-
согласие со стороны беременной женщины;
-
индивидуальный родовой зал в медицинском учреждении;
-
отсутствие у партнёра инфекционных заболеваний.
Медицинское учреждение может отказать в проведении партнёрских родов, ссылаясь на состояние здоровья роженицы или при оперативном родоразрешении (кесарево сечение).
Отсутствие инфекционных заболеваний потребует подтверждения. Партнёру необходимо будет пройти ряд обследований, в частности:
-
флюорография;
-
анализ крови на ВИЧ, гепатит В и С, сифилис;
-
обследование на стафилококковую инфекцию;
-
получение заключения терапевта.
Естественно, этот список может принимать несколько другой вид, в зависимости от требований конкретной клиники и сопутствующих обстоятельств.
Существуют ли минусы?
Несмотря на постоянно растущую популярность процесса партнёрских родов, многие женщины негативно относятся к подобной практике и предпочитают рожать ребёнка исключительно в присутствии медицинского персонала. Большинство из них объясняет такое решение существованием ряда негативных аспектов, среди которых:
-
появление чувства сильного стеснения перед мужчиной из-за «неэстетичного» внешнего вида во время родов;
-
понимание того, что муж во время появления малыша может испытать сильный стресс, что может повлиять на дальнейшую семейную жизнь.
Важно запомнить, что не стоит заставлять мужа участвовать в родах без его согласия. Если у мужчины возникают сомнения или он не уверен в себе, тогда лучше взять на роды кого-либо другого или довериться медикам.
Как проходят партнёрские роды?
Перед партнёрскими родами очень важно учесть все их положительные и негативные стороны, узнать всё в деталях, понять, как происходит процесс на самом деле. Зачастую женщина не совсем понимает особенности партнёрских родов и их возможные последствия.
Как и обычные роды, партнёрский процесс включает в себя три основных периода:
-
появление первых схваток — в это время начинает открываться шейка матки. Для того чтобы процесс раскрытия не замедлялся, специалисты рекомендуют партнёру всячески помогать роженице, делать массаж спины, оказывать помощь в нормализации дыхания, смене положения тела. Известно, что если женщина будет долго лежать на одном месте или сильно нервничать, тогда шейка матки открывается плохо. Поэтому партнёр должен приложить максимум усилий для обеспечения достаточной двигательной активности женщины и нормализации её морального состояния;
-
период потуг — это время активного изгнания плода из матки женщины. Роженица находится вместе с партнёром в родильном зале и занимает положение, рекомендованное специалистами для нормального выхода малыша. По желанию, партнёр может покинуть зал на время, когда ребёнок появляется на свет и вернуться уже после рождения. Папа может первым взять малыша на руки, перерезать пуповину, сделать видео или фотоснимки счастливого момента;
-
появление плаценты — на данном этапе происходит выход последа из полости матки. Женщина уже практически не чувствует боли и отца просят покинуть помещение, доверив весь процесс медикам.
Случается, что в ходе активной родовой деятельности возникают осложнения процесса. При таком варианте развития событий может понадобиться кесарево сечение или другие хирургические манипуляции. Партнёр в таком случае должен покинуть женщину и доверить её здоровье врачам. Не стоит забывать о важности поддержки рожающей женщины. Только грамотный подход, внимание и забота о будущей матери способны обеспечить ей нормальные роды без осложнений и появление на свет здорового малыша.
Удачных партнёрских родов всем, кто считает их необходимыми для себя,
и здоровья будущему ребёнку или детям!
О лактации
Лактация — образование молока в молочных железах и периодическое его выведение. Этот период начинается у женщин после родов под действием гормонов.
Это процесс природный, естественный. Для того, чтобы кормить малыша грудью, не нужно быть обладательницей пышного бюста или принадлежать к загадочной категории «молочных» матерей. Так от чего же зависит лактация молока?
Выработка достаточного количества молока зависит от выработки гормонов — плацентраного лактогена, пролактина и окситоцина. То есть это процесс исключительно гормонозависимый. Продолжительность его колеблется в норме от 5-ти до 24-х месяцев, а продуцируемое количество его колеблется от 600 до 1300 мл в сутки.
Максимальная секреция достигается к 6–12 дням послеродового периода, затем отмечается период стабилизации, в течение которого количество выделяемого молока может обеспечить адекватное питание новорождённого в течение первых 3–6 месяцев послеродового периода. Если женщина после родов не кормит ребёнка грудью или не сцеживает молоко, лактация обычно прекращается спонтанно через 1-2 недели.
Клинические рекомендации
 Нормальная беременность (2023 год)
Нормальная беременность (2023 год)
 Роды одноплодные, самопроизвольное родоразрешение в затылочном предлежании (нормальные роды) (2021 год)
Роды одноплодные, самопроизвольное родоразрешение в затылочном предлежании (нормальные роды) (2021 год)
 Роды одноплодные, родоразрешение путём кесарева сечения (2021 год)
Роды одноплодные, родоразрешение путём кесарева сечения (2021 год)
Анкета по репродуктивным установкам для пациенток репродуктивного возраста
Минздрав РФ разработал анкету для женщин, в состоянии репродуктивного выбора. Эта анкета позволит женщинам определить причину, по которой они столкнулись с выбором сохранять или не сохранять беременность, исключая медицинские показания для этого. Результат анкетирования позволит подобрать варианты поддержки.
Индивидуальные рекомендации по результатам анкетирования содержат три модуля:
-
психологическое консультирование;
-
информацию о федеральных и региональных мерах поддержки;
-
практики поддержки.
Программа в первую очередь направлена на повышение охвата психологической помощью женщин, находящихся в состоянии репродуктивного выбора.
|
|